É A MELHOR PLATAFORMA DE ESTUDO E AUTO-AVALIAÇÃO VINCULADA PARA MÉDICOS E ESTUDANTES DE MEDICINA
Escolher a tematica (coloca três letras e depois escolhe a opção:
ASSISTE NOSSOS TUTORIAIS
PROCURAR QUESTÕES PELA PALAVRA CHAVE
Identifique o ritmo selecionando a melhor resposta. Dica clínica: frequência cardíaca de 200/min; sem pulso detectável.
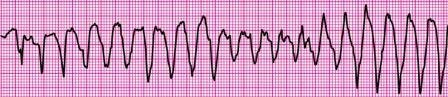
A. Taquicardia de complexo largo
B. Fibrilação ventricular
C. FV com desfibrilação bem-sucedida e retomada do ritmo organizado
D. Torsades de pointes
E. Taquicardia supraventricular
RATING: 2.94 ![]()
Identifique o ritmo selecionando a melhor resposta. Dica clínica: frequência cardíaca de 200/min; sem pulso detectável.

A. Taquicardia de complexo largo
INCORRETO: A taquicardia de QRS largos é definida como um ritmo com frequência cardíaca superior a 100 bpm e cuja duração do QRS é superior a 120ms. Pode corresponder a uma taquicardia de origem supraventricular ou ventricular, sendo que esta diferenciação tem importantes implicações terapêuticas e prognósticas.
B. Fibrilação ventricular
INCORRETO : A fibrilação ventricular (FV) é um ritmo cardíaco acelerado, com risco de vida, que se inicia nas câmaras inferiores do coração. Pode ser desencadeada por um ataque cardíaco. Como o coração não bombeia adequadamente durante a fibrilação ventricular, a FV sustentada pode causar diminuição da pressão arterial, perda de consciência ou morte
C. FV com desfibrilação bem-sucedida e retomada do ritmo organizado
INCORRETO : veja o comentario da alternativa indicada pelo gabarito correto
D. Torsades de pointes
CORRETO : Torsades de pointes é uma forma específica de TV polimórfica em pacientes com um intervalo QT longo. Se caracteriza por complexos QRS irregulares rápidos, que parecem estar se contorcer em torno da linha de base do eletrocardiograma (ECG).
E. Taquicardia supraventricular
INCORRETO : As taquicardias supraventriculares são arritmias que aceleram subitamente os batimentos cardíacos e se originam nas câmaras superiores do coração (átrios). Podem ser secundárias a focos de atividade elétrica anormal ou a circuitos de reentrada (vias acessórias, Wolff-Parkinson-White e reentrada nodal).
Gabarito: D
RATING: 3.02 ![]()
- Primária: quando a criança nunca adquiriu controle miccional ou quando não o manteve por mais de 6 meses. A enurese noturna primária e monossintomática é mais prevalente até os 9 anos. 0,05 pontos
- Secundária: quando a criança volta a apresentar perda noturna após no mínimo 06 meses consecutivos de controle. Trata-se de aproximadamente metade das crianças com enurese noturna entre 6-7 anos.0,05 pontos
- Monossintomática: na ausência de quaisquer outros sinais e sintomas urinários.0,05 pontos
- Polissintomática (também denominada “complexa”): quando presença de sintomas miccionais diurnos e/ou constipação intestinal. Mais recentemente fala-se em Disfunção do trato urinário inferior, que é frequentemente associada a constipação (“síndrome das eliminações”).0,05 pontos
FONTE:
Um menino de 10 anos de idade chega ao seu consultório para um exame físico de rotina. A única queixa do menino é a de ser mais baixo que seus amigos e não poder ir à montanha-russa do parque de diversões por ser mais baixo que o necessário. Você tem acompanhado esta criança durante anos, porém a maioria das consultas foi por causa de enfermidades, e sua altura não foi medida nos últimos anos. Ele não está sob nenhuma medicação. Ele relata fadiga ocasional e constipação ocasional. No exame físico, sua altura é inferior ao percentil 3, e ele é pré-púbere.
1) Qual é o parâmetro de maior ajuda no estabelecimento do diagnostico? (0,125 p)
2) Qual o diagnóstico mais provável se o paciente possui proporções corporais anormais e uma distância interpedicular estreita na região lombossacral inferior? (0,125 p)
3) Qual é a velocidade media de crescimento nesta idade? (0,125 p)
4) Qual o potencial genético de altura do paciente se seu pai
tiver 1,78 m e sua mãe 1,65 m? (0,125 p)
RATING: 3.04
1) Quais são os dados de maior ajuda no estabelecimento do diagnostico?
- Dados sobre as alturas dos pais oferecem informações a respeito do potencial genético de crescimento da criança. (0,025 p)
- A velocidade de crescimento possibilita que você determine se a criança está crescendo a uma taxa normal para sua idade. (0,025 p)
- Um padrão previsível de maturação óssea ocorre durante o crescimento ósseo, e uma radiografia para determinação da idade óssea é útil para determinar a maturação óssea e o potencial de crescimento de uma criança. (0,025 p)
- O índice peso para altura atual também é importante e ajuda a excluir um componente nutricional do déficit de crescimento.
- Outras partes importantes do histórico incluem:
- histórico puberal e de crescimento familiar
- peso e comprimento ao nascimento
- histórico médico geral para excluir doença crônica como uma causa de baixa estatura. (0,025 p)
2) Qual o diagnóstico mais provável se o paciente possui proporções corporais anormais e uma distância interpedicular estreita na região lombossacral inferior?
Hipocondroplasia. A hipocondroplasia é geralmente descrita como uma forma mais branda da acondroplasia. No entanto, embora ambas sejam transmitidas por herança autossômica dominante, elas não foram relatadas ocorrer na mesma família. A hipocondroplasia é o resultado de uma mutação no gene do receptor 3 do fator de crescimento de fibroblastos. Os pacientes apresentam baixa estatura e aspectos dismórficos que são mais brandos do que na acondroplasia. Eles não possuem as características faciais típicas da acondroplasia. Estes pacientes apresentam evidência radiológica de uma distância interpedicular estreita na região lombossacral inferior. (0,125 p)
3) Qual é a velocidade media de crescimento nesta idade?
A resposta é 5-6,5 cm/ano. Entre 3 e 10 anos de idade, as crianças tendem a crescer a uma velocidade de crescimento constante, que varia de 5 cm, ou 2 polegadas, por ano. (0,125 p)
4) Qual o potencial genético de altura do paciente se seu pai tiver 1,78 m e sua mãe 1,65 m?
A resposta é 1,78 m. O potencial genético de altura da criança pode ser estimado calculando a altura média dos pais. Para meninos, 12,7 cm são adicionados à altura da mãe, e uma média é obtida com a altura do pai; para meninas, 12,7 cm são subtraídos da altura do pai e uma média obtida com a altura da mãe.(0,125 p)
Todos os direitos reservados. 2026.
A VITÓRIA É SOMENTE SUA! O CAMINHO É NOSSO!
O site misodor.com.br está online desde 04 de novembro de 2008
O nome, o logo e o site MISODOR são propriedade declarada do webmaster
Qualquer conteudo deste site pode ser integralmente ou parcialmente reproduzido, com a condição da menção da fonte.